少子高齢化や都市部への人口流出により過疎化が進んだ地域では、空間距離・時間距離の双方で医療へのアクセスが非常に悪くなります。
「へき地医療」はそのような地域で提供する医療のことであり、そうでない地域と比べて医療体制や医師の業務などに特殊性があります。この記事ではへき地医療の定義、現状や課題について解説します。

執筆者:三田 大介
へき地医療とは
「へき地」および周辺用語の定義
「へき地」という言葉を辞書で引いてみると、「都会から離れた」「へんぴな土地」などと記されています。
医療における「へき地」は、へき地保健医療対策において以下のように定義されています。
この対策において「へき地」とは、交通条件及び自然的、経済的、社会的条件に恵まれない山間地、離島その他の地域のうち医療の確保が困難であって、『無医地区』及び『無医地区に準じる地区』の要件に該当するものをいう。
https://www.mhlw.go.jp/shingi/2005/01/s0124-11b.html(2024年6月17日閲覧)
つまり、単なる「都会」の反対の意味ではなく、医療へのアクセスが重要なのです。
では、どの程度のアクセスであれば「無医地区」にあたるのでしょうか。同じくへき地保健医療対策において、無医地区は以下のように定義されています。
医療機関のない地域で、当該地域の中心的な場所を起点として、概ね半径4kmの区域内に人口50人以上が居住している地域であって、かつ、容易に医療機関を利用することができない地区
https://www.mhlw.go.jp/shingi/2005/01/s0124-11b.html(2024年6月17日閲覧)
当たり前ですが、ある程度の人が住んでいなければ、無医地区とはなりません。「容易に医療機関を利用できない」とは、病院までの定期交通機関がないか、1日3往復以下である、あるいは4往復以上でも1時間以上かかる場合を指し、タクシーや自家用車などの利用、医師の往診によって容易に受診できる状態を除きます。地図上の空間距離だけでなく、そこまでの手段も要件です。
また、「無医地区には該当しないが、無医地区に準じた医療の確保が必要な地区と各都道府県知事が判断し、厚生労働大臣に協議し適当と認めた地区」を「無医地区に準じる地区」としています。医療機関はあるが診療日や診療時間が短い、一部の診療科がない、交通機関はあっても運行時間が不便である(朝夕に集中しているなど)といった要件があります。
第9次へき地保健医療計画の取り組み等|厚生労働省
無医地区の推移

無医地区は日本全国にどのくらいあるのか、公表されているデータを見てみましょう。
無医地区は1960(昭和41)年には2,920地区、無医地区に住む人口は約120万人でした。そこから減少が続き*1、2022(令和4)年には557地区、人口は約12万人となっています*2。
一方で、「無医地区に準じる地区」の数は増加傾向にあります。データが確認できる1994(平成6)年は310地区(人口約11万人)*1でしたが、2022年は549地区(人口約10万人)*2となっています。
これには、無医地区の定義が大きく関わっています。へき地医療対策により診療所が開設されたり、転居や死亡で「人口50人以上」の要件を満たさなくなったりすると、無医地区ではなくなります。後者の場合は「無医地区に準じる」と判断されるケースが多いため、「無医地区に準じる地区」が増えていると言えます。
2022年時点で無医地区が多い都道府県は、北海道(64地区)、広島県(53地区)、大分県(38地区)です。対して、無医地区がないのは山形県、埼玉県、千葉県、東京都、神奈川県、大阪府、佐賀県です。埼玉県、千葉県、東京都、神奈川県、大阪府には「無医地区に準ずる地区」もありません*2。
地域医療との違い
へき地医療とあわせてよく使われる言葉に「地域医療」があります。地域医療に厳密な定義はありませんが、地域医療構想を通じて地域全体で住民の健康をサポートする体制を指すことが多いです。
つまり、へき地医療は必然的に地域医療に近い状態になりますが、地域医療だからといって必ずしもへき地医療を指すわけではありません。
へき地医療の体系図
へき地医療は、国、都道府県、へき地医療支援機構、へき地医療拠点病院、へき地診療所がそれぞれ支援・連携することで構築されます。
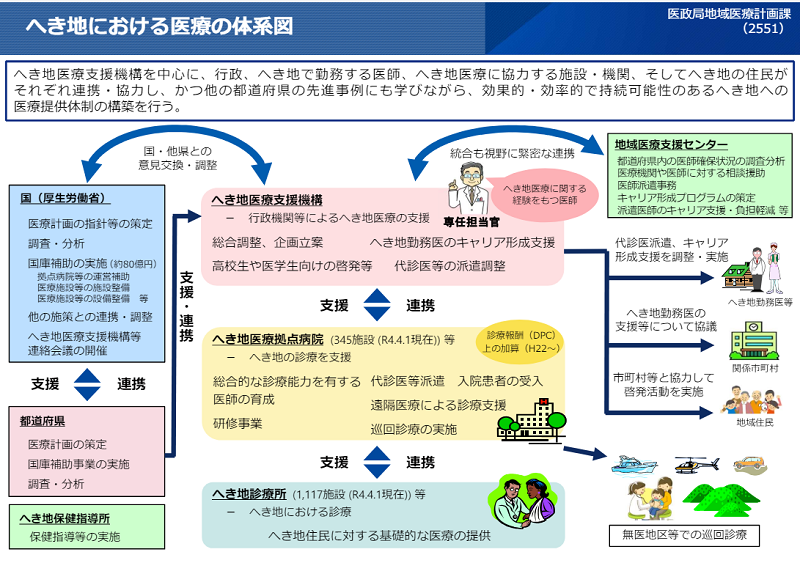
https://www.mhlw.go.jp/content/10800000/001145608.pdf
へき地医療支援機構
これまでへき地医療支援の中核を担っていた都道府県や医療機関が運営主体となり、各都道府県に1つ設置されています。へき地医療拠点病院に対する医師派遣の要請、へき地拠点病院の活動評価、へき地における地域医療の分析、へき地で勤務する医師のキャリアパスの構築などに取り組んでいます。
へき地医療拠点病院
へき地での診療を支援する病院のことで、2022年時点で全国に345施設あります。総合的な診療能力を有する医師の育成、代診医の派遣、巡回診療の実施、入院患者の受け入れなどを担います。
へき地診療所
実際にへき地で診療を行う施設です。2022年時点で全国に1,117施設あります。
へき地での医師確保

へき地医療において、診療する医師を確保することは容易ではありません。対策として、国は「医師養成課程における取り組み」と「各都道府県の取り組み」の2本柱を示しています。
医師養成課程における取り組みには医学部地域枠の活用、研修医定員の上限設定、専門研修におけるシーリング制度などが、都道府県の取り組みとしては地域医療対策協議会や地域医療支援センターの設置、キャリア形成プログラムの策定、認定医師制度の活用などがあります。
このうち「キャリア形成プログラム」では、医師の確保と、派遣される医師の能力向上の両立が目指されています。医学部在学中から医師としてのキャリア形成を支援しようと、へき地での実習や関連講義の支援、勉強会の定期開催、寄付講座の設置などを大学と連携して進めます。卒後は診療領域や勤務先の異なる複数のコースを設定し、専門研修プログラムとの整合性を確保しながら医師のキャリア形成を支援します。
専門医制度におけるへき地医療
へき地医療と専門医制度も無関係ではありません。地域医療支援センターやへき地医療支援機構は、へき地医療に携わりつつも生涯学習や専門医資格・学位取得などのキャリアアップができるような支援も行っています。
2018年より開始された専門医制度では、すべての診療科で地域医療の経験を求めています。ここでいう地域医療とは、病診・病病連携、地域包括ケア、在宅医療などです。
診療科(学会)によっては、地域医療を一定の条件の下で行うことを定めているものもあります(下表)。
| 内科 | 指導医が在籍しない診療所や過疎地の病院など(特別連携施設)で、プログラム責任者と指導医の下で1年以内の研修経験を積極的に評価する |
|---|---|
| 産婦人科 | 基幹施設ではない、かつ東京23区および政令指定都市以外にある連携施設または連携施設(地域医療)での1カ月以上の研修が必須(1施設で3カ月以上が望ましい) |
| 整形外科 | 周辺施設との病病・病診連携を経験し、地域医療研修施設で最低3カ月勤務することを必須とする |
| 総合診療 | いわゆる「医療資源の乏しい地域」において、6カ月以上研修を行う(1年以上が望ましい) |
新たな専門医に関する仕組みについて/専門医の在り方に関する検討会報告書|厚生労働省
新しい専門医の仕組み 地域における関係者の役割|厚生労働省 新たな専門医の仕組みに関する地域説明会(2015年9月)
専門医制度整備指針(第3版)|日本専門医機構
専門研修プログラム整備基準【内科領域】|日本内科学会
専門研修プログラム整備基準(2023年4月21日改訂版)|日本産科婦人科学会
整形外科専門研修プログラム整備基準|日本整形外科学会
総合診療専門研修プログラム整備基準|日本専門医機構
▼関連記事はこちら
病診連携とは?地域連携との関連、取り組みの実例や今後の展望【現役医師解説】
地域包括ケアシステムとは?医師に求められる役割
在宅医療の問題点と課題。医師に求められる役割とは
医師が知っておくべき「訪問診療」と「往診」~在宅医療の激増に備える~
遠隔医療の取り組み

医師確保の取り組みとともに注目されているのが遠隔医療です。2021年の調査では、へき地医療拠点病院のうち115病院(約30%)が遠隔医療を行っており、うちオンライン診療を実施しているのは18病院(約5%)でした*3。
厚生労働省の資料*3では、具体的な事例も紹介されています。鹿児島県十島村の有人島にある7つのへき地診療所では、鹿児島赤十字病院との間で遠隔医療支援システムを導入しています。各診療所に医師は常駐していないため、看護師が患者さんの自宅を訪問し、タブレット端末を使って画像や心電図などのデータを医師に送ることで、医師の指示をリアルタイムに受けることができるようになりました。
オンライン診療やICTの技術は、働き手の確保や負担軽減にもつながるため、へき地医療を存続させる有効な手段と言えるでしょう。
へき地の医療体制について|厚生労働省(*3)
▼遠隔医療・オンライン診療に関する記事はこちら
遠隔医療のメリットと5G活用で期待される今後の展望
【2023年度版】オンライン診療のやり方・医師向けガイド
オンライン診療を行うための施設基準とは?必要な届出、診療報酬における算定要件も紹介
へき地医療の業務
ここまで、へき地医療の制度について述べてきましたが、実際にそこで働く医師はどのような業務をしているのでしょうか。
都市部の医療機関と最も異なる点は、周辺にほかの医療機関がないことです。へき地医療拠点病院に患者さんを搬送するにも時間がかかるため、自院でできることは完結させなければならず、必然的に分野横断的な診療能力が望まれます。
その土地に住む場合は、患者さんでもある地域住民との関係性が強まることも特徴的でしょう。
日本プライマリ・ケア連合学会は、webサイトで「離島・へき地医療」に関する特集記事を組んでいます。山間部や離島の現場の様子だけでなく、研究についても述べられていますので、興味がある方はのぞいてみてはいかがでしょうか。
へき地医療の課題
へき地医療のなによりの課題は、医師をはじめとする働き手の確保です。へき地に限らず、医師の地域偏在や診療科偏在の問題もあり、医師を安定的に供給するのはやはり難しいことでしょう。
医師を派遣できたとしても、少人数体制による身体的・精神的な負担を軽減できなければ、持続的な体制とはなりません。
こうした課題は、都市部での医療にも共通するところがあります。今後は地域医療構想によって、全国的に医療機関の機能分化が進み、病診連携・病病連携が重要になってきます。その際はへき地医療で培われた遠隔医療やICTのノウハウが活きるかもしれません。
また、医師の働き方改革の施行により、多職種連携やタスク・シフト/シェアの重要性が高まっています。リソースが限られているへき地医療の現場から学べることは多いでしょう。
実際にへき地で働く医師は多くはありませんが、へき地医療の課題に誰もが向き合うことで、医療業界全体の質の向上や患者さんの健康向上が期待できますね。
まとめ
少子高齢化や都市部への人口流出が進む日本において、へき地の課題はその土地のみならず、多くの自治体で将来の課題となり得ます。医療機関の機能分化を目指す地域医療構想や、地域でその人らしい生活を目指す地域包括ケアシステムを推進する中で、へき地の医療機関との連携が必要となる場合もあるでしょう。オンライン診療など、へき地医療だからこそ活用できる手法もあり、今後も注目していくべき領域でしょう。
へき地医療について|厚生労働省










